セントベビークリニックの体外受精体外受精についてご説明します。
- HOME
- » セントベビークリニックの体外受精
セントベビークリニックの体外受精について
- 高度不妊治療の第1プロセス
- 高度不妊治療の第2プロセス
- 高度不妊治療の第3プロセス
- 高度不妊治療の第4プロセス
- 高度不妊治療の第5プロセス
- 「卵巣刺激-採卵-培養-移植法」
- 「顕微授精法(ICSI)」
- 「胚盤胞移植」
- 「凍結保存-移植法」
- 「高度不妊治療の適応」
- 卵管性不妊症
- 男性不妊
- 抗精子抗体陽性
- 原因不明
- 「1、卵巣刺激」
- 「2、採卵」
- 「3、受精」
- 「4、培養」
- 「5、移植」
- 「6、妊娠の判定」
- ①2pn
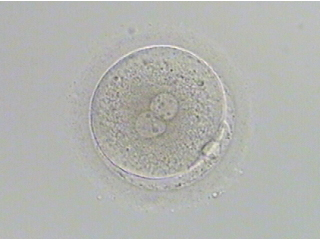
- ②2分割
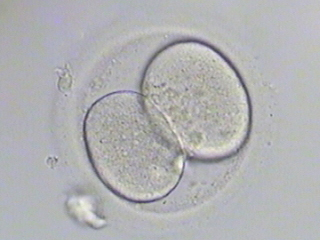
- ③4分割
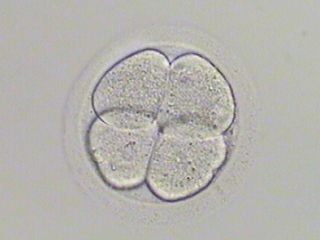
- ④8分割
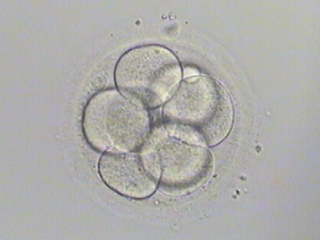
- ⑤桑実期
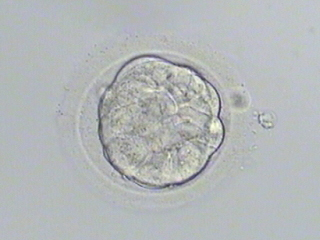
- ⑥初期胚盤胞
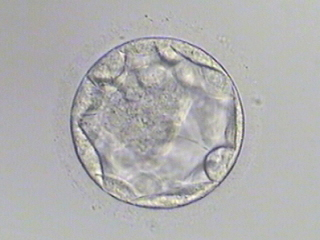
- ⑦拡張胚盤胞
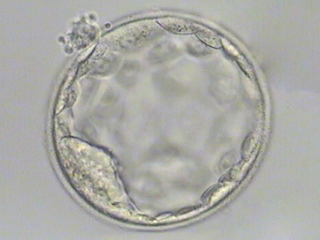
- ⑧ハッチング開始

- ⑨ハッチング完了
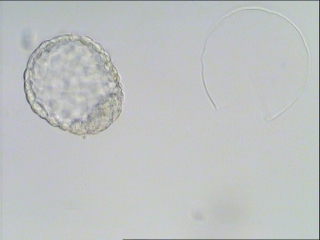
- 「当クリニックの胚盤胞培養とは」
- 「胚盤胞まで育ててから戻すメリット」
- 「凍結保存の方法」
- 「当クリニックで凍結保存をする理由」
- 「凍結融解移植の時期とその方法」
- 「保存できる期間」
- 「凍結融解移植での妊娠率」
- 「凍結胚移植の胎児への影響」
- 「当クリニックの補助孵化(アシステッド・ハッチング)とは」
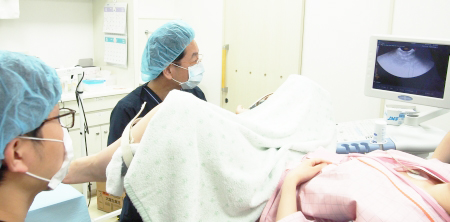
 採卵
採卵-
当クリニックの手術室で、超音波下に長い針(採卵針)を使って「たまご」を吸引します。
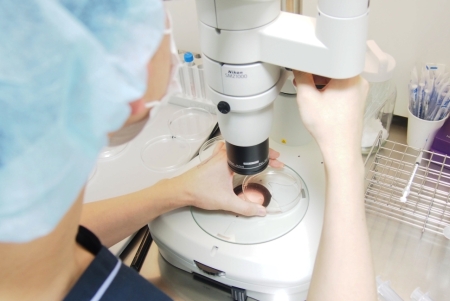
 検卵①
検卵①-
当クリニック培養室の最新鋭の実体顕微鏡で「たまご」のあるなしを確認する
 検卵②
検卵②-

採卵後にそれぞれの「たまご」の質の確認を行います。
 媒精または顕微授精
媒精または顕微授精-
媒精(一般的な体外受精)

良い「たまご」のみを媒精(精子をかける)で受精させます。
顕微授精(piezoシステムとマニピュレーションシステム)当クリニックのpiezoシステムを用い確実に受精させます
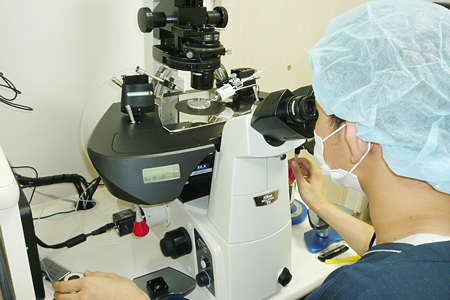
良い「たまご」のみを顕微授精で受精させます。
piezoシステムによる「たまご」にやさしい顕微授精
世界最先端のマイクロマニピュレーションシステム

顕微鏡の台座にマニピュレータ(「たまご」に精子を入れる際に細いピペットを動かすシステム)が備え付けられていて、容易に確実に精子を「たまご」に入れ、受精させることが出来ます。台座にヒートプレートが入っているので、顕微授精の操作中も「たまご」が適切に保温されます。
 培養
培養-

受精させた「たまご」を当クリニックの体外受精専門のインキュベーターに入れて培養します。

体外受精専門のドライ式デスクトップ型インキュベーター
 成長の確認
成長の確認-

毎日の「たまご」の成長をチェック
 培養した受精卵の分割を確認し、良いたまごを選択
培養した受精卵の分割を確認し、良いたまごを選択-

 凍結
凍結-
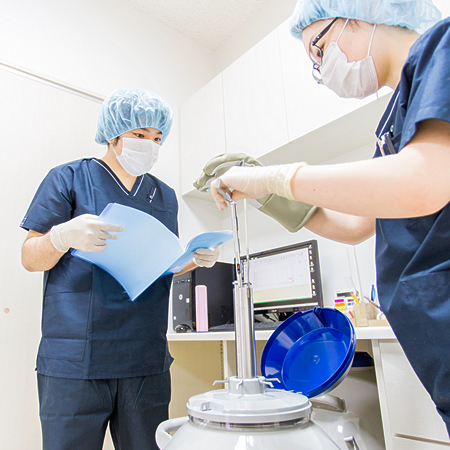
良いたまごのみを凍結して保存
 融解移植
融解移植-
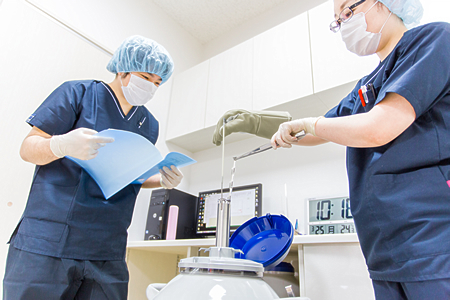
凍結してあった良好なたまごを融解
 補助孵化療法(レーザーシステム)
補助孵化療法(レーザーシステム)-
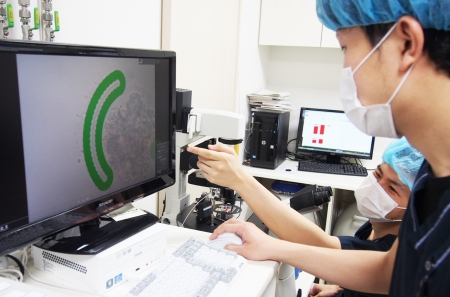
当クリニックのレーザーシステムによる補助孵化療法(アシステッドハッチング)でたまごの着床をサポート
Saturn 5 Active
従来の酸性タイロードではなく、レーザーで透明帯(「たまご」の殻)を切ります。パソコンのマウスを使用して、設計図通り正確に切れます。
- 体外受精の年齢別妊娠率
- 胚盤胞移植のグレード別妊娠率
- 初期胚移植のグレード別妊娠率
若い卵をキープ 妊娠率UP
・未受精卵凍結のメリット
女性の卵子は加齢とともに妊娠率は下降していきます。
現在結婚しておらず、将来の結婚を望まれている場合、未受精卵凍結は1つの解決法です。
若いうちに卵子を凍結して、結婚してからその卵を融解して授精操作を行うことで、高い率での妊娠が可能となります。
未受精卵凍結をお考えの方へ
電気刺激で授精率UP
何度採卵しても、受精しない、分割しない、胚盤胞にならない、着床しない方へ
何度、顕微授精を行っても受精、分割に問題を生じ、受精しない、分割しない、胚盤胞にならない、着床しないケースがあります。
これは卵子または精子何らかの異常のために、卵子内のカルシウム上昇が起きないということが原因です。
このような場合、エレクトロポレーションシステムによる電気刺激が有効です。
セントベビークリニックでは、このようなケースに電気刺激法を行い、良好な成績を収めています。
何度体外受精を行っても結果が出ない方には、試みるべき方法です。

ハンドメイドの針で授精率UP
何度顕微授精しても、受精しない、受精率が悪い方へ
何度、顕微授精を行っても受精、分割に問題を生じる場合があります。
卵の膜が弱いケースでは、太い針を使用した場合小さなバーストを起こし、受精率を悪化させる事になります。
しかしほとんどの不妊クリニックでは市販の針を使っているのが現状です。
透明帯の固さ、厚さ、精子頭部 の大きさに合わせた針を独自に作成し、顕微授精する事により受精率を上げる事が出来ます。
何度顕微受精を行っても結果が出ない方には、試みるべき方法です。
セントベビーの体外受精について
「妊娠して赤ちゃんがほしい」と希望される女性の希望を叶えるのがセントベビークリニックの高度不妊治療(体外受精、顕微授精)です。
当クリニックは、高度不妊治療クリニックということで、治療の中心は体外受精、顕微授精となりますが、一般の不妊症の方には、いきなり高度不妊治療ではなく、タイミング法や人工授精などの一般不妊治療をおこないます。
それでも妊娠に至らなければ、高度不妊治療へと治療方針を変更します。
体外受精には媒精(精子ふりかけ)による一般的な体外受精とICSIにより受精させる顕微授精があります。
セントベビークリニックでは開院当初より高度不妊治療(体外受精、顕微授精)によっておおくの方が妊娠され、ベビーが誕生しております。
高度不妊治療(体外受精、顕微授精)ってなに?
高度不妊治療(体外受精、顕微授精)とは、超音波で卵巣を見ながら長い針で刺して、たまごを取り、培養室で受精させ、育て、子宮内に戻してあげる不妊治療の事です。
高度不妊治療(体外受精、顕微授精)と一般不妊治療の違い
一般不妊治療と違って高度不妊治療(体外受精、顕微授精)により、卵子と精子を確実に受精させることができます。
採卵という方法により卵子を採取し、確実に受精させ、インキュベータにより発育させ、妊娠する可能性の高い胚を子宮に再び戻します。
高度不妊治療(体外受精、顕微授精)の妊娠率
日本全部の施設での妊娠率は日本産婦人科学会をご覧ください。
一方、セントベビークリニックの妊娠率は以下をご覧ください。
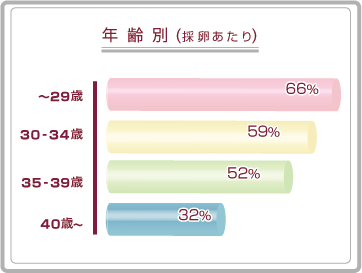
当クリニックで高度不妊治療(体外受精、顕微授精)をされた患者さまの年齢別妊娠率です。
高度不妊治療(体外受精、顕微授精)のプロセス
卵巣刺激
採卵
受精
体外培養
受精卵の移植
高度不妊治療の副作用
高度不妊治療(体外受精、顕微授精)で一番の問題は・OHSS(卵巣過剰刺激症候群)ですが、ホルモン検査などにより、殆どなくなりました。
また、高度不妊治療で生まれた赤ちゃんへの影響はとしては、現在のところ何の影響もないといわれています。
自然妊娠と高度不妊治療の違い
自然の妊娠の場合では、以下のようなプロセスをとります。
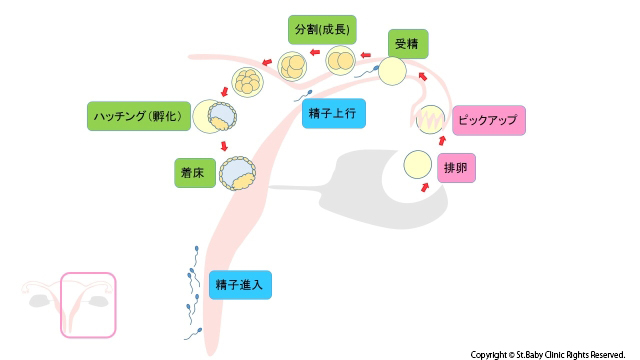
1、卵子が排卵される
2、卵子が卵管采に取り込まれる
3、卵管膨大部で精子と巡り合い、受精が起こる
4、胚が子宮に降りてくる
5、胚が透明帯を破り孵化する
6、孵化した胚が子宮内膜に着床する
7、子宮内膜から血管が伸びて、胚が栄養され成長する
この過程のどこかに問題がある場合には、妊娠出来ず、不妊症となってしまいます。
・卵管采とは卵管の先端でイソギンチャクのような形をしていて、卵子を取り込むところです。
・卵管膨大部とは卵管のほぼ中央で、少し大きくなっているところです。
・透明帯とは卵の殻です。
・子宮内膜とは子宮の内側を覆っている膜です。
高度不妊治療とは、超音波装置で卵巣の中にある卵子を取り出し、体の外で受精から発育までを人工的に補助し、妊娠を成立させる治療法です。
タイミング療法や、人工授精法ではすべてが体の中で起きているため、2から5までのプロセスが本当にうまく行っているかどうか、調べられません。
高度不妊治療で卵を取り出し、体外受精専用の培養器で培養して初めてどこに問題があったのかが分かります。
この方法は、高度生殖医療技術と呼ばれているように、専門的な経験、知識、技術、設備が必要になります。
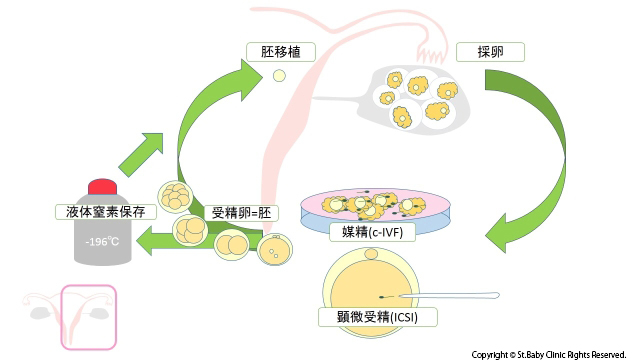
一度に複数の卵子を発育させて、これを超音波診断装置で見ながら採取します(採卵)。
採取できた卵子を精子と一緒に培養して体外で受精させ、さらに数日間培養した後1個または2個の卵を子宮へ戻します。
精液所見に問題がある場合、通常の体外受精 (媒精=卵に精子をかけるやり方)では受精しなかった場合に、精子を一匹選び、針で直接入れてやり卵子を受精させる方法です。
通常、移植は受精後2~3日(4~8細胞期)に行われていますが、さらに長期に培養して着床する直前の状態まで成長させてから子宮へ戻す方法です。
一般的に通常の移植よりも20~30%妊娠率が向上します。
移植は原則1個で行います。
それ以上の受精卵が得られた場合や、卵巣刺激による副作用(卵巣過剰刺激症候群:OHSS)などが予想される場合は凍結保存します。
この胚は、今回の移植では妊娠に到らなかった場合、もしくは二人目のお子さんのために用いられます。
→両側の卵管に通過障害がある場合など、排卵した卵子を取り込めない場合。
→精子の数が少ない、運動性が悪いなどで、受精できない場合。
→免疫の異常で精子を殺してしまう因子(抗精子抗体)がつくられてしまい、受精できない場合。
→一般不妊の検査を行ったにも関わらず、特定の原因が見つからず、一般不妊治療(タイミング人工授精)で妊娠しなかった場合。
高度不妊治療(体外受精、顕微授精)の流れ
「高度不妊治療(体外受精、顕微授精)の流れについて」
当クリニックの高度不妊治療(体外受精、顕微授精)の実際の流れについてご説明いたします。
通常の生理周期では卵胞は1つしか発育しないため、1つしか排卵されません。
注射、内服薬で複数の卵胞を発育させ、同時に複数個を発育させます。
これにより複数のたまごを得ることが出来るので、その中から一番良いものを選べます。
刺激法はいろいろなやり方がありますので、ホルモンの値、卵巣の状態、年齢、これまでの治療歴などを考慮して、患者様に最も良いと思われる方法で行っていきます。
当クリニックでは卵胞刺激の方法は1通りではありません。
薬の種類・試用期間によって卵子の質や数が変化します。
GnRHアンタゴニスト製剤の認可により誘発刺激の選択肢が増えました。

・使用期間が短い
・下垂体機能の回復が早い
・月経周期が乱れにくい
・自身のFSHを活かせるので排卵誘発剤の使用量を減らせる場合がある
・OHSSの方にはhCGの代わりにアゴニスト製剤を用いて採卵アプローチが可能
・投薬のタイミングなど医師の経験・技量が必要

・誘発への反応が弱い方
・誘発剤を多量に用いてもたくさん育たない方
・ほぼ自然周期に近いため毎周期も可能
その他に以下の方法があります。
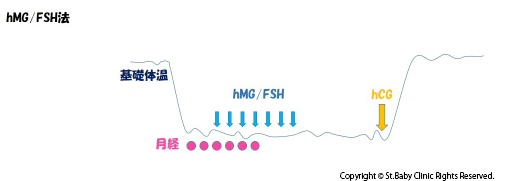
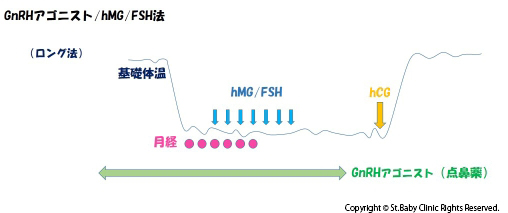
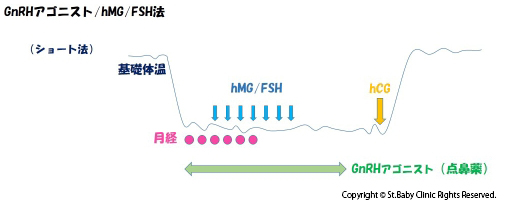

年齢・AMH値、その他のホルモン値を総合的にみて、皆様の体に適した負担の少ない誘発方法をご提案いたします。
卵巣刺激をしながら、超音波で確認していきます。
卵胞が充分な大きさに育ったら、hcg注射あるいは鼻スプレーをします。
その2日後が採卵になります。麻酔が必要かどうかは個別に判断します。
当クリニックの手術室で採卵したのち1時間程度の安静で帰宅出来ます。
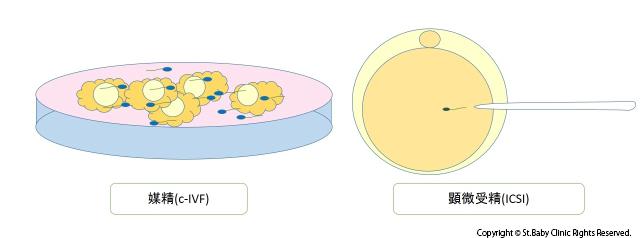
媒精と顕微授精の2種類があります。当クリニック培養室で行います。
媒精の場合は、精液を洗浄して、元気なもののみを集めて受精に用います。
顕微授精では元気な精子を一匹選び細い針で直接入れてやります。
受精後は特殊なインキュベータで育てます。
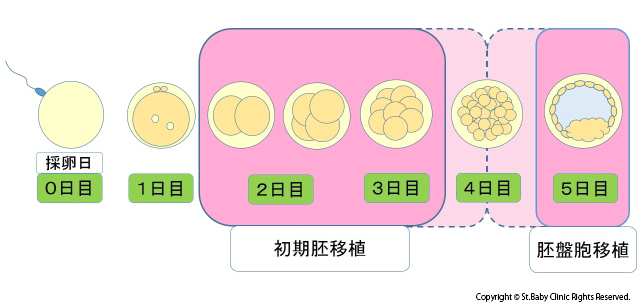
1日目、正常であれば、雄性前核、雌性前核という2つの核が見えるようになります。
2日目、細胞分裂して、2個から4個の割球になっています。
3日目、分裂が進み8~9個の割球になっています。
4日目、分裂した細胞がお互いにくっつきあうようになります。これが桑実胚です。
5日目、中に空洞ができ、赤ちゃんになる部分、胎盤になる部分が分かれてきます。これが胚盤胞です。
順調に発育した胚のうち、当クリニックの移植室で最も良好な1個を子宮の奥へ戻します。
移植は採卵日の1~5日目に行います。
1、2~3日目:初期胚移植(4~8細胞期)
2、5日目:胚盤胞移植
卵の質や受精卵数によって、これまでの不妊治療歴などを考慮して移植の時期を決定します。
移植から約2週間後、妊娠したかどうかを判定します。
受精卵の成長とグレード
受精卵の成長過程
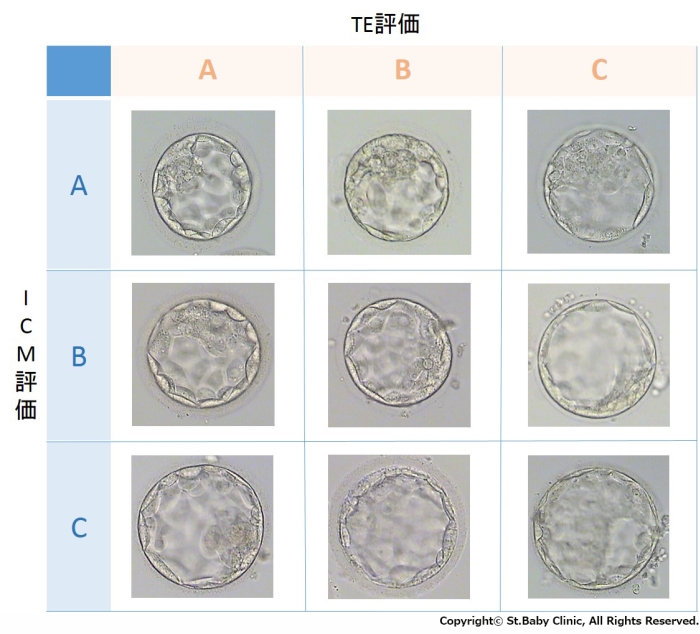
初期のグレード評価
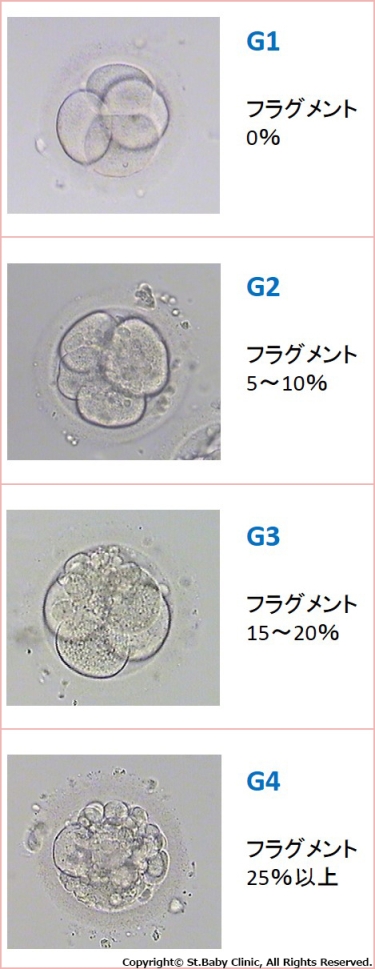
胚盤胞のグレード評価
胚盤胞培養
胚盤胞培養とは、高度不妊治療(体外受精、顕微授精)で得られた受精卵を、着床時期の直前まで培養して子宮内に移植する方法です。
今までの高度不妊治療では、採卵2~3日後の4細胞期から8細胞期までの初期胚を子宮内に移植するのが一般的なやり方でした。
しかし、この時期の初期胚が子宮内に存在することは不自然とされていました。
自然妊娠のプロセスであれば、初期胚は卵管内にあり細胞分裂を繰り返しながら子宮へと移動しているのが自然です。
そこで、より本来の自然なあり方に近づけるために、着床時期である胚盤胞の状態まで体外で培養を行い、子宮内に戻す方法が採られました。
当時は、体外受精の培養液などの問題があり、胚盤胞まで育てるのは非常に困難でした。
現在では、培養環境も向上し最近では胚盤胞まで安全に培養できるようになりました。
次のようなメリットがあります。
1、正確に良好な胚を選択できる
初期胚の段階で、その形態から良好だと判断されていても、途中で分割が止まってしまうことは多々あります。
形態だけで、良し悪しを判断する方法には限界があります。
胚盤胞まで育ったということが、それだけ良好な卵である証拠ですから、さらにその中から形態が良いものを選べば、より良好な胚を移植できます。
2、移植数を1個であっても着床率が落ちない
胚盤胞移植の場合、より良好である可能性が高い、より自然な着床時期の状態で子宮内に戻されることなどで、移植あたりの着床率、妊娠率は初期胚移植よりも2~3割上昇します。
そのため、移植数が1個であっても高い妊娠率が期待できます。
(2008年日本産婦人科学会は、不妊治療による多胎妊娠を減らすため、「35歳未満の女性なら1個」、また「35歳以上の女性や反復不成功例の場合でも2個まで」に留めるよう会告を出しました。)
凍結保存
胚はそのまま凍結すると細胞の中の水が結晶化して死んでしまいます。
これを防ぐために、以前は細胞傷害性の少ない凍結保護液を用いて処理し、プログラムフリーザーを用いて時間をかけて、段階的に凍結させていました。
しかし最近はより簡単に凍結が可能で、ダメージが少ないVitrification法が行なわれるようになり安全に凍結ができるようになりました。当院でもこの方法で行っております。
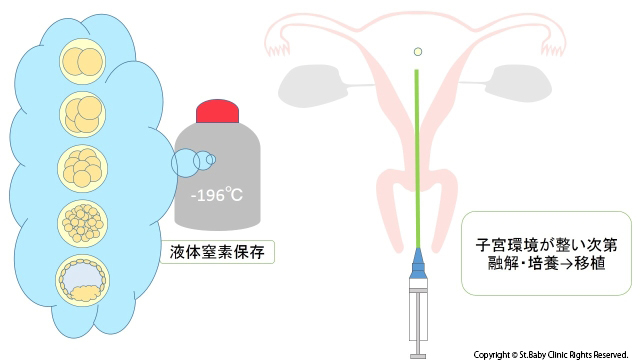
1、余剰胚がある場合
1回の採卵で、多くの卵が採れた場合、移植は原則1個なので、それ以上は凍結保存しておきます。
もし、1回目の移植で妊娠した場合、次の妊娠に用いることができます。
この場合は、面倒な卵巣刺激の注射や採卵は行う必要ありません。
2、妊娠に到らなかった場合
残念ながら1回目の移植で妊娠に到らなかった場合、再び採卵することなく、凍結融解移植のみで妊娠が期待できます。
3、母体に移植できない場合
例えば採卵したときに子宮内膜が非常に薄く、着床、妊娠が期待できない場合、一度凍結して、ホルモンを使用して子宮内膜を厚くしてから移植します。
4、卵巣過剰刺激症候群がおこると予想される場合
採卵時に卵の数が多すぎて、卵巣過剰刺激症候群(OHSS)がおこると予想される場合も凍結します。
新鮮胚を移植しても残念ながら着床、妊娠しなかった場合には2~3ヶ月後に保存しておいた凍結卵を用い再移植できます。
この場合は超音波検査やホルモン剤を使用し、移植日を決定します。
技術的には通常何年でも凍結卵は保存が可能ですが、当クリニックでは1年間を一区切りとしています。
凍結保存した胚を移植した場合、新鮮胚移植以上の高い妊娠率と分娩率が得られます。
これはVitrification法によりクオリティを損なわないで凍結可能になったこと、ホルモン剤使用により良好な子宮内膜を作ってから移植するため、着床に適した子宮内膜環境の下あるからと考えられます。
凍結胚移植で妊娠・分娩した児の身体発育や精神発育は、自然妊娠児との間に差はないと報告されています。
補助孵化(アシステッド・ハッチング)
高度不妊治療(体外受精や顕微授精)が成功するかどうかは、たまご自体の良し悪しが一番重要ですが移植した胚が着床、妊娠するかどうかも重要です。
残念ながら着床に関しては、まだわかっていない点が多く、確実に着床させるような技術は無いといってよいと思います。
ヒトの卵は透明帯という硬い膜で覆われており、外部から守られています。
透明帯とは卵の殻と考えて問題ありません。
受精して5日以上分裂をくりかえした胚はみずから収縮、拡張し何とか透明帯を破ろうとします。
これはヒヨコが殻を破って生まれてくるのと同じです。
そして殻から出て初めて子宮内膜に着床が出来るようになります。
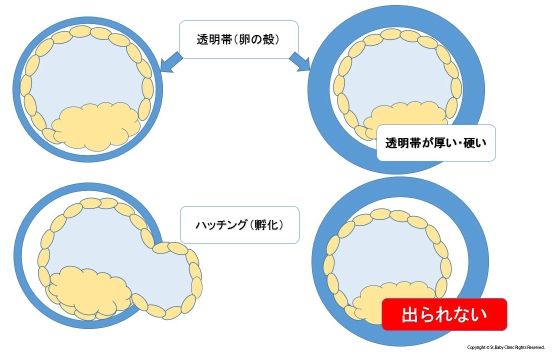
着床障害の原因のひとつには透明帯をうまく破れないというケースもあります。
孵化しなければ着床はありえません。
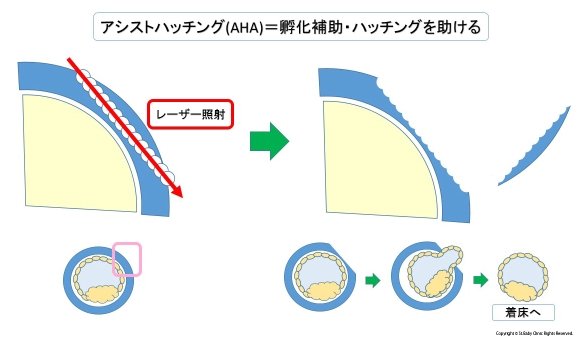
そこで孵化を手伝ってあげるというのが、補助孵化療法(アシステッド・ハッチング)です。
※ハッチングとは孵化するという意味です。
戦車や潜水艦の上の方に狭い出口が付いていますが、それをハッチといいます。
そのふたを開けて人が出てくるとハッチングです。
当クリニックでは、レーザーによるアシステッド・ハッチングを行っております。
体外受精・顕微授精の流れ
体外受精・顕微授精の流れをご説明します。
当院の不妊治療の実績

当クリニックで体外受精をされた患者さまの年齢別妊娠率です。
余剰胚を凍結できた場合、それらの融解移植による妊娠も含めた累積成績です。
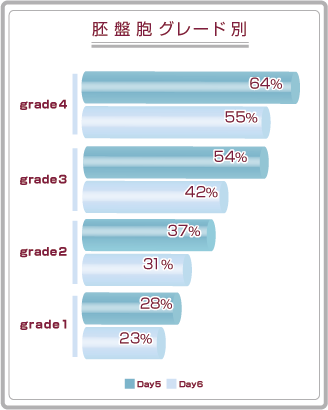
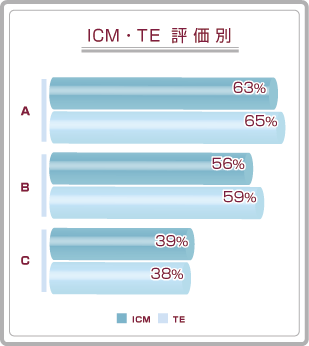
胚盤胞移植の妊娠率です。
左のグラフはDay5とDay6の胚盤胞のグレード別妊娠率、右のグラフは胚盤胞のICMとTEの評価別妊娠率です。
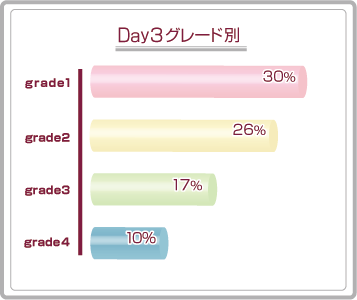
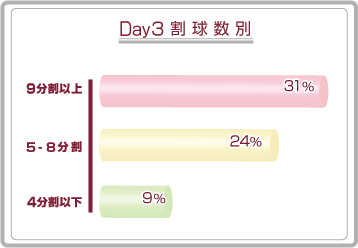
初期胚移植の妊娠率です。
左のグラフは初期胚のグレード別妊娠率、右のグラフは初期胚の割球数別の妊娠率です。