不妊治療の用語集不妊治療の用語を詳しく解説します。
- HOME
- » 不妊治療の用語集
あ~お
アシステッド・ハッチング
体外受精を行う方の中には、胚の透明帯が硬かったり、厚い場合があります。
また高齢の方ほど、その傾向があると指摘されています。
透明帯が硬かったり、厚かったりすると成長した胚が、透明帯を破る(ハッチング)のに時間がかかります。
ハッチングに時間がかかった結果、子宮内膜に進入するタイミングが遅くなり、子宮内膜はすでに着床の準備を止めてしまいます。
その結果、子宮内膜に進入した胚が着床しない可能性があります。
そのような事態を防ぐために、アシステッドハッチング(AHA)が有効です。
アシステッド・ハッチングには主に、透明帯切開法、酸性タイロードを用いた方法、レーザー孵化促進法の3つの方法があります。
アゴニスト製剤
卵子の発育をコントロールするためのホルモン剤をいいます。
また、短期で使用すると排卵を促す効果があります。
これは、LHが急激な上昇をもたらすからです。
アクロビーズテスト
精子の受精能力を調べる検査の1つです。
精子が受精するためには、卵子の周りにある顆粒膜細胞や透明帯を破って侵入しなければなりません。
そのため、精子は先体が変形して酵素を放出する、 先体反応を起こす必要があります。
この先体反応が起きるかどうかを調べる検査がアクロビーズテストです。
方法は、先体反応を起こした精子と特異的に反応する抗体(MH61モノクロナール抗体という)を
結合させた特殊なビーズを検査対象の精子と一緒に培養します。
すると精子とこのビーズが結合し、ビーズが付着した精子は動き回るため、次第にビーズ同士が付着し合って凝集ができます。
結合が 良好だと精子の受精能力が高いことを示し、結合が不良だと受精能力が低いことを示します。
この結果から精子の受精能力を判断します。
インプランテーションウィンドウ
インプランテーションウィンドウとは、子宮内膜に胚を受け入れることができる期間をいいます。
排卵後から5~7日の間と限定されています。
インジェクションピペット
顕微授精(ICSI)を行う際、卵細胞内に精子を注入するためのガラス製のピペットです。
空気圧や油圧により空気、油を吸引、排出し、精子の吸引、注入を行います。
従来は、このピペットを用いて透明帯を穿刺した後、ピペットをこすり合わせるようにして透明帯を機械的に切開するアシステッド・ハッチングも行われていました。
また、インジェクションピペットの先端はディッシュに対して平行か、もしくはやや先端が下がるように装着します。
当院で用いている顕微授精用の装置はこのインジェクションピペットに微量のパルスを流すことができ、それにより精子の尾部の不動化と透明帯の刺入を効率的に行っています。
運動精子
射精した精液中で動いている精子のことをいいます。
この運動精子の数が2000万匹/mlを満たない場合、体外受精の治療対象となってきます。
栄養外胚葉
栄養外胚葉(Trophectoderm:TE)
TEとは、受精卵の分割が進むことで形成され、胞胚腔(胚盤胞内に ある空間)を覆うように胚盤胞の外部に存在する細胞です。
栄養外胚葉は将来、胎盤や胚膜へと分化します。
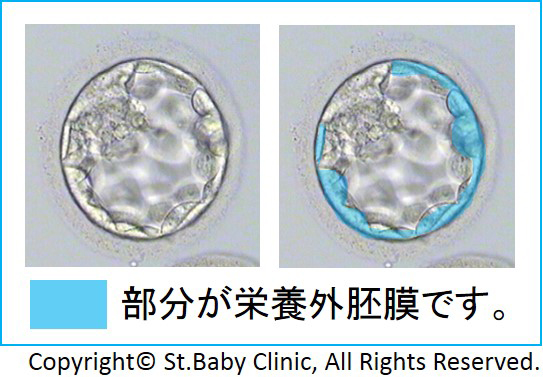
また、胚盤胞の品質を評価する際、この栄養外胚葉の細胞数や形態をもとに評価します。
当院では、例えば胚盤胞の評価で3AAの場合、一番後ろのAが栄養外胚葉の評価としています。
この場合Aであるため、最も品質の高い評価になります。
評価は下記のようにA,B,Cの三段階に分けられます。
A:細胞数がとても多い
B:細胞数が多い
C:細胞数が少ない
黄体
卵巣内の卵胞から卵子が排卵された後に変化したものをいいます。
黄体は、黄体ホルモンを分泌します。
黄体ホルモン
胚が着床しやすいように、子宮内の環境を整えるために子宮に指令を出す物質をいいます。
これは、黄体から分泌されます。
また、妊娠後は胎盤から妊娠を継続させる役割も果たしています。
黄体化非破裂卵胞
黄体化非破裂卵胞(Luteinized Unruptured Follicle:LUF)とは、基礎体温が上昇しているにも関わらず、実際は卵胞が破裂していない状態をいいます。
また、黄体化無排卵卵胞症候群(LUFS) ともいわれます。
LUFは卵胞は黄体化しているが、排卵が起こっていないため妊娠することはありません。
原因不明不妊の一つとして考えられ、その発症頻度は不妊患者の13~18%程といわれています。
LUFの原因として、黄体機能不全が挙げられます。
脳下垂体から 分泌されるLH(黄体化ホルモン)やFSH(卵胞刺激ホルモン)に異常が起き、不十分なLHサージを誘起させ、黄体機能不全やLUFを引き起こすとされています。
また、痛みや炎症を抑えるインドメタシンなどの薬の投与も原因の一つとされ、これらの薬が排卵に関わるプロスタグランジンの生産を抑制すると考えられています。
か~こ
下垂体
様々なホルモンの働きをコントロールしている部位をいいます。
大きさはえんどう豆程度で、前葉と後葉に分かれていてホルモンを分泌しています。
下垂体前葉からは、卵胞刺激ホルモンや黄体形成ホルモン、プロラクチンなどを分泌しています。
下垂体後葉からは、オキシトシンなどを分泌しています。
割球数
卵子は精子と受精をすると分割し、細胞が増えていきます。
その増えた細胞の数のことをいいます。
Day0:受精卵
Day3:4~8分割
↓
Day5:約200分割(胚盤胞)
日数が経つほど、割球数は増えていきます。
ガラス化凍結法
卵子や胚の凍結保存法の一つです。
卵細胞や胚細胞を生きたまま冷凍保存するには、保存の際、細胞内がガラス化状態(固体であるが凍っていない状態)となっている必要があります。
ガラス化状態は、グリセリンなどの凍結保護物質(CPA)が細胞内に約50%以上存在した場合に、CPAが水分子同士の結合を阻害することによって形成されます。
ガラス化凍結は卵細胞や胚細胞内に10~15%濃度のCPAを浸透させておき、CPAを50%以上含むガラス化液へ投入し、溶液同士の浸透圧差により細胞内CPAを濃縮させます。
その後、液体窒素へ投入し急速に冷却させます。
これにより、細胞内外を完全にガラス化して保存する凍結方法です。
緩慢凍結保存に比べ、胚ごとに最適の脱水、希釈条件で処理を行なうことができ、浸透圧による胚への物理的障害も格段に低くなっています。
また、処理時間も緩慢凍結の5分の1で行なうことができ、臨床現場には適した方法と考えられます。
ガラス化凍結は胚を収める容器や冷却方法により、さまざまな手法が報告されています。
主な手法としてCryotop法やストロー法があり、当院ではCryotop法を用いています。
カルシウムイオノファー
カルシウムイオノファーとは、卵子の活性化法の一つに用いられる方法です。
臨床で応用され ているカルシウムイオノファーには、A23187とionomycinの2種類があります。
この方法は、卵子内のカルシウムイオンの増加をはかる方法であり、受精には卵子のカルシウムイオン濃度の上昇が不可欠と言われています。
通常、精子の刺激で卵子の染色体の減数分裂を促し受精過程の進行が始まることで卵子活性化が起こりますが、顕微授精により、1個の精子を卵子内に注入しても、卵子活性化が起こらないことが生じます。
このような症例を救う方法として、卵子を人為的に活性化させる技術が 臨床に応用されつつあります。
カルシウムイオノファー法の特徴として、手技が簡単で処理時間も短く、ヒト卵子に応用した場合にも比較的活性化率が高いです。
現在のところ、妊娠や分娩成功の報告が最も多いのはA23187を用いた方法と考えられていますが、ionomycinでも分娩例の報告はあります。
A23187およびionomycinの使用方法は同様で、顕微授精後、通常の初期培養用培養液で30分間培養を行った後、カルシウムイオノファーのドロップを移動しながら卵子を洗浄し、最後のドロップ内で5分間静置処理を行うことで活性化を行います。
顆粒膜細胞
顆粒膜細胞とは、卵胞内面を取り囲むとともに、卵子を覆う透明帯の外側に存在する細胞のことです。
顆粒膜細胞と卵子は相互作用しながら栄養や代謝産物を外に出しています。
また、顆粒膜細胞内には卵子成熟に必要なホルモンの受容体も存在するため、卵子成熟には欠かせない細胞です。
排卵に伴い透明帯を覆っていた顆粒膜細胞は、卵子と一体化して卵管へ運ばれます。
顆粒膜細胞は受精により卵子から剥がれるが、顕微授精では精子の注入を適確に行うため、ヒアルロニダーゼという酵素を用い、人為的に剥がしてから授精を行います。
緩慢凍結
卵子や胚の凍結保存法の一つです。
卵細胞や胚細胞を生きたまま冷凍保存するには、保存の際、細胞内がガラス化状態(固体であるが凍っていない状態)である必要があります。
このガラス化状態は、グリセリンなどの凍結保護物質(CPA)が細胞内に約50%以上存在した場合、CPAが水分子同士の結合を阻害することにより形成されます。
緩慢凍結は、卵子や胚の細胞内に10~15%濃度のCPAを浸透させておき、植氷(人為的に冷やし、氷を作ること)により細胞外に氷晶を形成させた後、毎分約0.3℃ずつ-30℃程度まで緩慢に冷却して細胞外氷晶を成長させます。
これによって細胞内が脱水・濃縮し、CPAを50%以上に高めます。
その後、液体窒素を用いて急速に冷却し細胞外を氷晶し、細胞内をガラス化させることにより、保存します。
奇形精子症
造精機能障害の一つであり、精子の形態に奇形が多い症状をいいます。
しかし、精液中に正常な精子が存在しているため、投薬などで改善することができます。
また、受精する能力があるため、体外受精(顕微授精)で妊娠を望める可能性があります。
逆行性射精
逆行性射精とは、本来の射精とは異なり逆方向に向かって射精されてしまう症状をいいます。
本来、膀胱は精液の逆流をしないように塞がっていますが、そこが開きっ放しになっていることで起こってしまいます。
先天的、または前立腺手術などによって後天的に前立腺と膀胱の境目が広がってしまったことが原因と考えられます。
極体放出
極体放出とは、第一極体放出と第二極体放出のことをいいます。
この極体とは卵子の形成において、減数分裂によって生じる娘細胞のことを示します。
まず、第一極体は第一減数分裂の際に卵子から放出され、後に消滅します。
次に第二極体放出は、第二減数分裂中期で分裂が停止していた卵子から精子と受精することによって第二極体が放出されます。
クラミジア感染症
性交によって菌に感染する症状のことをいいます。
男女によって症状が違います。
男性の場合、尿道炎や精巣上体炎になってしまいます。
症状としては、排尿痛や尿道不快感などがあります。
女性の場合、子宮頸管炎や不妊などになってしまいます。
自覚症状がないことが多いです。
クロミッド
下垂体に働きかけ、FSHやLHの分泌を促し、卵子の成熟を助ける薬のことをいいます。
正式名は、排卵誘発剤クロミフェンといいます。
クロミッドとは、商品名のことを示します。
頸管因子
頸管に何らかの問題があり、精子が卵管へ上がっていけず、自然妊娠を望めない女性側の不妊の原因の総称をいいます。
主な原因は、頸管粘液の分泌が不十分 なために、精子が卵子のいる場所までたどり着けないことといわれています。
また、細菌感染による頸管の炎症や子宮内膜症、抗精子抗体などが考えられます。
顕微授精
卵子に精子を直接注入し受精を促すことをいいます。
顕微授精には従来法とpiezo法の2つの方法があります。
まず、従来のICSIは先端が鋭く尖ったピペットを用いて行っており、多くの施設がこれを利用しています。
つぎにpiezoは、先端が平坦なピペットを用いてpiezo(圧電素子)によって振動させて受精をうながしています。
抗精子抗体
受精障害因子として男性にも女性にも検出される不妊の原因の一つです。
男性の場合は精子抗原に対する寛容機構が壊れることにより産生され、女性の場合は精子抗原自身が非自己抗原として働き、その免疫学的防御機構が壊れることにより産生されると考えられています。
精子の細胞表面には無数の抗原があり、全ての抗体が不妊の原因となるわけではなく、抗体の種類や強さなどにより障害作用は異なります。
男性の場合、射出精子には既に抗体が結合しており、女性の場合は頸管粘液や卵胞液などに移行した抗体が精子に結合することで精子の受精能や透明帯への結合が障害されて不妊の原因となります。
コンパクション
分割した胚の割球同士がお互いに結合することをいいます。
胚の発育段階では桑実胚あたりでみられます。
コンパクションが起こることで、結合した内部にある細胞は内細胞塊を、その周囲を取り巻く細胞は外細胞塊(後の栄養外胚葉)を構成するようになり、胚は胚盤胞の容姿へと変化していきます。
これらのことから、コンパクションは胚の分化に重要であると考えられています。
コーン
コーンとは、卵子に精子が進入した部位にできる一過性卵細胞質隆起のことをいいます。
これは、精子クロマチンの脱凝縮開始前から出現し、脱凝縮後には消滅されます。
精子クロマチンとは、DNAとヒストンなどの塩基性核タンパク質を含む構造をしていて、分裂期には染色体となります。
さ~そ
採卵
卵子を排卵する直前に卵巣から体外に取り出す手術のことです。
採卵時は、膣内に超音波機器を挿入し、超音波映像を見ながら卵巣内の卵胞に採卵針を刺して卵胞液を吸い出します。
卵子はとても小さく超音波映像では見えないため、吸い出した卵胞液を顕微鏡下で確認し、卵子を探し出します。
手術時間は、およそ10分程度です。
細胞分裂
受精卵の分裂は本質的には体細胞分裂ですが、細胞の肥大を伴わない分裂であり、次第に小さくなる特殊な細胞分裂であることから、卵割と呼ばれています。
細胞傷害
細胞が+20~0℃の温度域に冷却しただけで受ける傷害のことです。
脂質含量の多い細胞でみられます。
酸性タイロード液
アシステッド・ハッチングを促す従来の方法に用いられる強酸性の液です。
この液を用いた方法は、固定した胚にゆっくりと酸性タイロード液を吹き付けて透明帯の外層を溶かし、内層はガラス製のピペットの先端を付着させ強く吸引して穴を開けます。
子宮内膜
子宮に存在する毛細血管や分泌液を出す分泌腺などが含まれた上皮組織のことをいいます。
月経の周期に合わせて、厚くなっていき、排卵前になると厚さが1㎝ほどになります。
子宮内膜は、卵子と精子が巡り合って受精卵となり、この受精卵を受け入れて育てていく役割を果たしています。
子宮内膜症
子宮内膜が子宮以外の卵巣やダクラス窩、膀胱などにできる症状のことをいいます。
この子宮以外にできた子宮内膜も、月経期になると剥離や出血をします。
しかし、これを体外に排出することができないため、体内に溜まってしまします。
このことから、チョコレート嚢胞や卵管癒着の原因となってしまいます。
子宮腺筋症
子宮の筋層内に子宮内膜と筋腫が混在する症状のことをいいます。
子宮全体が大きく、固くなります。
着床障害の原因にもなります。
雌性前核
受精卵(前核期胚)の細胞質内に形成される、母親の遺伝情報を持った卵子由来の核のことです。
細胞質内で雄性前核と融合し、父親と母親の遺伝情報を持った子供の核が形成されます。
自然周期
月経開始3日目からホルモン剤を使用し、自然排卵を抑制しながら必要な数だけ卵子を育てて採卵することをいいます。
使用するホルモン剤の種類や量を極力少なくし、良い卵子を作ろうとする人間の持っている力を最大限に利用した、限りなく自然に近い方法です。
シート法
まず、胚を体外で胚盤胞まで(5~7日間)培養し、凍結保存します。
この時、凍結保存した胚を胚盤胞まで培養するのに用いた培養中に胚から放出された物質が含まれた培養液も凍結保存します。
その後、移植を実施する前に凍結保存した培養液を子宮の中に注入します。
この培養液には、子宮内が着床しやすい環境になるための作用をするシグナル成分が含まれています。
培養液を注入した2~3日後(子宮内の環境が整ったころ)に胚盤胞を移植します。
初期胚
受精後2~3日目の胚、発育段階では2~8細胞期胚にあたる胚の総称です。
初期胚移植
体外受精後、2~3日目の胚、発育段階では2~8細胞期胚にあたる胚を子宮内へ移植することです。
胚盤胞移植と比較して妊娠率はやや低下しますが、採卵したいずれの卵も胚盤胞にならずに1つの胚も移植が出来なくなってしまうリスクを回避することができます。
また、母体から切り離される期間が最小限に抑えられるため、胚にとってのダメージも少なくなると考えられています。
射精障害
膣内に射精をすることができない状態のことをいいます。
受精卵
受精が完了した卵のことです。
卵細胞質はまだ分割していない状態です。
形態的特徴として囲卵腔内に第一極体と第二極体が確認でき、卵細胞質内に前核(Prenuclear;PN)と呼ばれる小さな核を2つ有します(雌性前核と雄性前核)。
受精確認
受精確認とは、体外受精(顕微授精も含む)を行った場合、受精をしているかどうか、翌日に確認することをいいます。
正常に受精していた場合、卵細胞質内に丸い前核が2個形成されています。
この2個の前核は、1個が精子由来の雄性前核、もう1個を卵子由来の雌性前核となっています。
しかし、前核が3個以上ある場合、多精子受精や極体放出不全といったことが考えられるため、異常な受精であると判定します。
女性ホルモン
エストロゲン(Estrogen)と呼ばれるステロイドホルモンの一つ。卵胞ホルモンとも呼ばれます。女性の第二次性徴や子宮内膜の増殖および、その他を制御しています。
顆粒膜細胞や副腎皮質、妊娠時の胎盤などで作られ、テストステロンを元にエストロゲンが作られて分泌されます。
新鮮胚移植
融解胚移植と比較して妊娠率はやや低下しますが(子宮内が妊娠しやすい環境を整えられてない可能性があるため)、胚が長期培養によって母体から切り離される期間が短くて済むことや凍結・融解しないことでダメージを最小限に抑えられると考えられています。
人工授精法
精液を濃縮処理し、子宮腔内に直接注入する方法をいいます。
まず、採精した精液を精液処理液と一緒に遠心分離し、できるだけ運動が良好な精子のみを回収します。
その後、濃縮処理した精液を0.4mlほど子宮腔内に注入します。
精液検査
不妊の原因は女性だけではなく、男性側に原因があることも考えられます。
その割合は50%もあると言われており、いくら良い卵子を用いても、精子が悪ければ正常に受精できないため、赤ちゃんを授かることができません。
そこで、精液検査を行うことにより精子の状態を把握し、患者さまに合った有効的な診療を行うことができます。
精液検査で持ってきていただいた精液は同日に精子凍結や人工授精にも用いることができます。
精子細胞
成熟した精子となる一つ前の段階のものをいいます。
精子は、精祖細胞→精母細胞→精娘細胞→精子細胞→精子と成熟します。
精子細胞の段階の精子では、自然な受精を望むことはできません。
精子自動性指数
精子自動性指数(SMI)とは、精子の濃度、運動率、高速直進運動率などから精子の総合的な運動力を数値化したものです。
基準は平均80とされています。
この指数は、精子の受精能力を判定するために使われています。
精子減少症
精子減少症とは、通常の精液中の精子数5000万~1億個/mlより少ない2000万個/ml以下の場合をいいます。
また、精子奇形あるいは精子生存率が低いため卵子まで到達できない場合も含まれます。
精子減少症の原因は、以下が考えられます。
1.内分泌的異常(精巣の発育不全)
2.精路の閉塞
3.薬物治療の副作用(炎症性疾患の治療薬など)
4.環境要因(喫煙や過剰飲酒など)
5.感染(性感染症による精管の閉塞や損傷)
精子死滅症
精液中の精子が全く動いてなく、殆どの精子が死んでいる症状のことをいいます。
精子無力症
造精機能障害の一つであり、精子の運動性が悪い症状をいいます。
しかし、精液中に正常な精子が存在しているため、投薬などで改善することができます。
また、受精する能力があるため、体外受精(顕微授精)で妊娠を望める可能性があります。
精子凍結
- 人工授精の場合
- 体外受精の場合
- 高度乏精子の場合(クライオトップ の場合)
- 高度乏精子の場合(透明帯封入での場合)
凍結および融解の過程で、良好運動精子はほぼ半減します。
また、精液所見不良の症例においては凍結融解後の精子運動率の低下が著しいです。
そのため、凍結には4000万/mlの精子が必要となります。
当院では人工授精に2000万/ml必要です。
融解後、媒精するためには500万/mlの良好運動精子が必要となります。
通常の精子凍結では、良好運動精子がほぼ半減してしまいます。
そのため、精子数が100匹程度の場合、回収率および運動率を高くするために、クライオトップの先端に乗せて凍結します。
前項と同様に通常の精子凍結では、良好運動精子がほぼ半減してしまいます。
そのため、精子数が数匹程度の場合、クライオトップよりもさらに回収率および運動率を高くするために卵子の細胞質を完全に除去し、透明帯の中に注入して凍結します。
精子の受精能の障害
精子が作られる過程において、受精させる能力を獲得できないまま成熟してしまったり、障害を受けることで起きてしまいます。
詳しい原因はわかっていませんが、加齢や遺伝が関係していることが考えられています。
しかし、受精能に障害が生じても電気刺激法や顕微授精を行うことで受精することが可能です。
精子の不動化処理
精子の不動化処理とは、顕微授精を行う際、精子尾部に損傷を与えることで精子の鞭毛運動を不動化させる処理のことです。
この処理の目的は、精子尾部を損傷させ ることにより、時間の経過とともに損傷が精子頭部の細胞膜に広がっていき、顕微授精後における卵活性化因子の卵細胞内への移行を促進するとともに、卵子内の酵素が精子核の脱凝縮を促し、雄性前核の形成を助長させることにあります。
従来の手法は、インジェクションピペットを用いて精子尾部をディッシュ底面に抑えつけたままピペットを引くことで損傷を加えていますが、当院では、特殊な顕微授精用の装置を用いており、インジェクションピペットに微量のパルスを流し損傷を与えるといった、効率的な方法で不動化を行っています。
精索静脈瘤
精巣の血液が逆流して、精索の静脈が瘤状にふくれるものをいいます。
この逆流した温かい血液が、精巣内の温度を上昇させ、造精機能に悪影響をおよぼすと考えられています。
性交障害
パートナーとの性行為ができないことをいいます。
性感染症
性交によって感染する症状のことをいいます。
男女によって症状が違います。
男性の場合、排尿痛などの症状が出てくることによって、発見することができます。
しかし、女性の場合は無症状であることが多く、発見が遅れてしまうことがほとんどです。
このことから、女性は治療が遅れてしまい、どんどん感染が広がり、卵管閉塞などの不妊原因になってしまいます。
精巣機能不全
下垂体からのホルモンが正常に分泌されないなどの原因で、精子形成に障害のある状態です。
また、陰茎や精巣上体、精管、精嚢、前立腺などの性器系の発育不良も生じることがあります。
こうした精巣の機能に障害が生じている状態の総称をいいます。
精のう
精子の運動をよくするアルカリ性の分泌液を出し、精巣から作り出された精子を貯蔵する場所をいいます。
成熟障害
卵子を育てる情報伝達(ホルモン)が正常に機能していないために、卵子が成熟できないこと状態のことをいいます。
多嚢胞性卵巣症候群(PCOS; Polycystic ovary syndrome)も原因の一つです。
前立腺
精管と尿道が合流する場所をいいます。
最終的に、前立腺から作り出された分泌液と精子が混合されることによって精液ができあがります。
先体
先体とは、精子頭部の核や核膜などを前方から約2/3ほど覆っている部分をいいます。
先体は前先体と後先体に分けられます。
前先体は、精子が透明帯に侵入するために必須な反応である先体反応に関わります。
後先体は、卵細胞膜との接着と融合に関わります。
先体内部には多くの酵素(ヒアルロニダーゼ、トリプシン様タンパク質分解酵素など)が含まれているため、これらの成分が放出されることによって様々な反応が起こるといわれています。
先体反応
先体反応とは、受精能を獲得した精子頭部の先体が透明帯に接触した時に起こる反応をいいます。
その結果、先体内の酵素が放出され、透明帯を溶解することで囲卵腔内に侵入することができます。
そして、精子細胞膜と卵細胞膜が融合します。
染色体異常
性染色体を含む全ての染色体で起こります。
染色体が余分もしくは欠損している、また1本の染色体の一部が別の染色体に置き換わっていることなどが挙げられます。
染色体異常は、出生前に胚や胎児の死亡が起こることが殆どです。
妊婦が高齢になるほど、胎児に染色体異常が発生する可能性は高いといわれています。
造精機能障害
精子の数が少ないことや質が悪く、自力で卵管の奥の卵子まで到達することができないことをいいます。
通常、妊娠するためには精子が「膣→子宮頸管→子宮→卵管」という4つの難関を突破し、卵子に巡り合うことで受精を成功させることができます。
精子に問題がある場合、これらがクリアできないことから自然妊娠が望めません。
しかし、精子の数や質を精液検査でチェックすることによって、原因を探ることができます。
原因は、主に4種類に分けられます。
- 1. 無精子症: 精液中に全く精子がいない(最も重症)
- 2. 乏精子症: 数が通常より少ない
- 3. 精子無力症: 運動性が悪い
- 4. 奇形精子症: 奇形が多い
2~4は、正常な精子が存在しているため、投薬などで改善することができます。
また、受精する能力があるため、体外受精(顕微授精)で妊娠を望める可能性があります。
桑実胚
容姿が桑の実に似ていることから、そう呼ばれています。
受精後の初期発生過程で受精卵は分割を繰り返し、割球数がおよそ16~32個程度に分割したものをいいます。
ヒト卵子は受精後、4~5日目に桑実胚となります。
た~と
体外受精
体外受精(IVF:In Vitro Fertilization)は不妊治療において体外で精子や卵子を人為的に操作し、受精させる総称をいいます。
広義に、卵細胞質内精子注入法 (ICSI:IntraCytoplasmic Sperm Injection)や体外受精・胚移植(IVF-ET:IVF-Embryo Transfer)なども含まれます。
タイミング療法
超音波検査で卵巣の中の卵胞を確認し、尿や血液から測定したホルモンの値から排卵の時期を分析し、それに合わせて性交渉を行い妊娠を促す方法をいいます。
自然な方法ですが、卵巣の状態や月経周期などを考慮して、薬を全く使用しない場合と軽い内服薬を使用する場合があります。
性交渉後に受精、着床を確認する事はできませんので妊娠率はそれほど高くはありません。
そのため、5~6回のタイミング療法で結果を得られない場合は、治療のステップアップを考える必要があります。
タイムラプスインキュベータ
タイムラプスインキュベータとは、受精卵などの生物細胞の培養において発育・発生の様子をリアルタイムで観察・記録するインキュベーターのことです。
タイムラプスと呼ばれる機械をインキュベーター内に設置して観察します。
この技術を応用した研究として、胚の分割の様子を撮影し、培養開始後の経過時間とその時の胚の発育ステージを照らし合わせ、その発育の速さやフラグメント(割球の断片)の割合から胚の品質を決定し、それにより、受胎率の高い優良な胚を選別することが可能といった報告もあります。
男性ホルモン
テストステロン(Testosterone)と呼ばれるステロイドホルモンの一つ。男性の第二次性徴を発現させる作用があります。
男性では睾丸と副腎から分泌され、女性では卵巣や副腎から男性の5~10%ほど分泌されます。
着床
卵管を移動してきた受精卵が子宮内部に到達し、子宮内膜と結合する現象です。
これをもって妊娠が成立します。
着床時期
卵巣ステロイドホルモンの作用により、子宮内膜が胚受容能を獲得して着床が可能時期を指します。
ヒトでは排卵後、7±2日とされるが、COS周期(調節卵巣刺激)やHRT周期(ホルモン調節)ではその時期がずれます。
着床受容期の指標の一つとして、インテグリンと呼ばれる子宮内膜の細胞接着分子の発現などが挙げられます。
着床障害
受精してから着床までの過程に何らかの原因があり、受精卵(胚)が着床できないことをいいます。
通常、排卵後の子宮内膜は黄体ホルモンが分泌され、着床しやすいように内膜が増殖し、受精卵が着床しやすい時期(インプラテーションウィンドウ)があります。
原因として、黄体ホルモンの不足やバランスの崩れから起こる子宮内膜の増殖不全が挙げられます。
また、着床が成立しても免疫異常のために化学的流産になってしまうこともあります。
チョコレート嚢胞
卵巣内に子宮内膜ができることによって、排出されずに溜まっていくことで卵巣が大きくなってしまう病気のことをいいます。
凍結保存
受精後の卵子が胚へと発育したとき、良好な胚を選んで凍結保存する技術です。
胚凍結を行うメリットとして、体内の状態や移植適期に合わせて、いつでも生きたままの胚を移植できます。
凍結卵
凍結保存してある卵。
主に凍結胚を指します。
凍結保護液
卵子や胚などの細胞を凍結保存する際、凍結時の細胞傷害を防ぐために必要な試薬のことです。
主に、ガラス化凍結法で用いる平衡化液(Equilibration Solution;ES)やガラス化液(Vitrification Solution;VS)を指します。
凍結融解胚の再凍結
何らかの問題で、移植や培養に用いられない場合に行われます。
凍結方法は、通常の方法と変わりありません。
しかし、複数回の凍結操作は胚にダメージを与えることもあります。
凍結精子保存料
精子を保存管理をするための料金をいいます。料金は施設よって違います。
凍結胚保存料
胚を保存管理をするための料金をいいます。
透明帯
透明帯とは、卵子の周りを取り囲む、透明な糖タンパク質の膜をいいます。
透明帯の役割として、受精に必要な精子の先体反応を誘起します。
さらに、透明帯は一匹の精子が卵子内に入り込むと、他の精子の侵入を防ぐために硬くなります。
これにより、胚の分割がストップしてしまう多精子受精を防いでいます。
また、受精後の胚においても重要な役割を担っており、分割した割球がばらばらにならないように囲んでいることや、胚を保護することにも役立っています。
通常、透明帯は胚の発育とともに薄くなり破れていきますが、胚移植の際、着床率を上げるためにこの透明帯を人工的に除去・開孔するアシステッドハッチング(Assisted Hatching:AHA) が行われています。
な~の
内細胞塊
受精卵の分割が進むことで形成され、胞胚腔(胚盤胞内にある空間)を覆っている栄養外胚葉と連なる細胞集団のことです。
一部突起している部分で、内細胞塊は将来、胎児となります。
また、胚盤胞の品質を評価する際、この内細胞塊の細胞数や形態をもとに評価します。
当院では、例えば胚盤胞の評価で3AAの場合、真ん中のAが内細胞塊の評価としています。
この場合Aであるため、最も品質の高い評価になります。
評価は下記のようにA,B,Cの三段階に分けられます。
A:細胞の塊が大きく、しっかりしている
B:細胞の塊がA評価の半分の大きさで、しっかりしている
C:細胞の塊がはっきりとせず、不明瞭
二段階胚移植
本来、胚は卵管内で受精して発育し、子宮に運ばれて着床します。
その胚は、卵管内にいるときに母体に妊娠の準備を促すシグナルを送っているといわれています。
シグナルをキャッチした子宮は胚を受け入れる準備を始め、胚が着床しやすい環境を整えます。
この作用を期待する方法を二段階移植といいます。
まず、初期胚を子宮に1個移植します。
その後、子宮内の準備が整ったところに妊娠しやすい胚盤胞を移植するため、より妊娠を期待することができます。
膿精液症
精液中に白血球が存在する状態をいいます。
原因は、細菌感染による性器の炎症によるものです。
精液中に白血球が多いほど、精子の運動率が悪くなり受精が難しくなります。
は~ほ
胚
卵子が精子と巡り合って受精し、細胞が分割しているものをいいます。
細胞の分割が進み、いつまで「胚」と呼ばれているかは明確な定義はありません。
胚盤胞
受精後、5日目くらいで発生する胚の発育形態の一つです。
外見的特徴として、二つの細胞層に分化しており、外側の細胞は将来、胎盤や胚膜となる栄養外胚葉、内側は将来胎児となる内細胞塊を有します。
胚盤胞培養
体外受精後、5~7日間かけて胚を培養することいいます。
場合によって、胚のよりよい発育培養のために途中で培養液の交換をしています。
胚移植
体外受精により作出した胚を子宮内へ移植することです。
新鮮胚移植と凍結胚移植に分けられます。
胚凍結
採卵、培養後、良好胚を選び凍結保存することをいいます。
体外受精では、ほとんどの場合、排卵誘発剤を使用して卵巣を刺激することで複数の卵胞を成熟させ、複数の卵子を採卵します。
この時、全ての卵子が受精し、胚になるわけではありませんが、複数の胚が出来ても移植するのは1~2個のため、移植に用いられない良好胚が余剰胚として残ってしまいます。
余剰胚を凍結保存しておくと、その周期に妊娠しなかった場合や妊娠出産後に第二子をご希望の場合、採卵せずに移植することが可能になります。
培養
人工的に温度や湿度、浸透圧、pH、養分などを制御して育てることをいいます。
培養器
体外で卵子や精子および、受精卵(胚)を培養する装置。
インキュベーターという。温度や気相条件を一定に保ち、生体内の環境を模擬させることで、体外でそれらの細胞を培養・発育させることができる。
炭酸ガスインキュベーターと マルチガスインキュベーターに大別される。
当院では、従来のウォータージャケット型と最新のドライ式デスクトップ型の2種類のインキュベーターを使用している。
培養液
生体内では受精から分割胚、桑実胚から胚盤胞の発育に伴い、胚はピルビン酸や乳酸が豊富に存在する卵管からグルコースやアミノ酸が多く含まれる子宮へ移動し、生体内環境が変化します。
これらのことから、体外で胚を培養するにはそれぞれの胚の発育ステージに合った成分を含む培養液を用いなければなりません。
したがって、採卵後2~3日目の胚は卵管内環境に近い成分の培養液を、3日目以降は子宮内腔環境に近い成分といったように、異なる培養液を使い分ける必要があります。
当院では、胚の発育に必要な養分を全て含んでいる培養液を用いています。
排卵障害
卵子を育てることや育った卵子を排卵させる情報伝達(ホルモン)が体内で正常に機能していないために排卵されない状態のことをいいます。
排卵誘発剤
卵巣を刺激して卵子を排卵させる薬をいいます。
経口薬と注射薬の2種類があり、経口薬で効果が見られない場合、より強力な注射薬に移行するのが一般的な不妊治療の流れです。
媒精
媒精とは、採取した卵子が入っているdish(培養皿)内に調整済みの運動精子をふりかけて、体外で受精を行う方法をいいます。
運動精子数は卵子1個当たり5万個が受精をするために必要となります。
パーコール処理
パーコール処理とは、精液を人工授精や体外受精に用いる場合に、運動の良好な精子を回収するために行う処理です。
パーコールとは、乾燥剤の成分であるシリカゲルを用いて作られており、パーコールの濃度を大きい方から小さい方へ重層する方法と単層で行う方法があります。当院は後者で行っています。
パーコールの上に精液をのせ、遠心分離(1300回転/分を5~13分間)を行うことで、死滅精子や白血球などの異物は、パーコールの層にひっかかり除去され、成熟した一番重い精子が底に沈む仕組みになっています。
この濃縮した精子は運動率が良く、濃度も大きいため人工授精や体外受精に適した精子となります。
微動精子
精液中でわずかながらに動いている精子のことをいいます。
しかし、動きが悪いからといって妊娠を望めない訳ではありません。
顕微授精を用いることによって、妊娠が望めます。
ピックアップ障害
卵巣から排卵された卵子を卵管采が捉えることが出来ないことをいいます。
通常、卵管采は排卵された卵子を拾い上げる動きをします。
この動作を「ピックアップ」といいます。
しかし、このときに卵管采が正常に機能しないことで、卵子が腹腔内に流れてしまい、卵子が精子と巡り合えないことから妊娠を望めません。
フェマーラ
卵胞でのエストロゲンの産生を阻害する薬のことをいいます。
ホルモン感受性がよくなり、少量のFSHでも卵胞が発育を続けられるようになります。
また、この薬は乳がんの治療薬としても使用されています。
不動精子症
精液中の精子が全く動いていない症状をいいます。
しかし、動いてない精子の中には生きている精子もいます。
この生きている不動精子を判別するには、HOST法という方法を用いて選別します。
不動精子
精液中で全く動いていない精子のことをいいます。
しかし、動いていないからといって死んでいるわけではありません。
生きている場合もあります。
その場合、HOST法などで判別します。
孵化
胚は初期の段階では弱く、守らなければなりません。
そのため、胚は透明帯と呼ばれる殻に覆われています。
しかし、胚が成長していく過程で胚盤胞の段階になると透明帯が必要なくなります。
この透明帯から脱出していくことを孵化といいます。
スプレキュア
GnRHアゴニストです。
また、この薬は排卵を抑えるだけでなく、使用方法により卵胞の発育をコントロールすることができます。
フレアー
フレアーとは受精後、卵細胞質内で精子中心体からの微小管の伸長によって雌性前核と雄性前核が移動しているところをいいます。
微小管とは、前核を移動させるレールの役割を果たしています。
プログラムフリーザー
凍結する細胞に合った最適なプログラム(凍結過程における温度の変化など)をセットして凍結保存を行う機械です。
不妊治療では、胚の緩慢凍結保存の際に用いられます。
閉塞性無精子症
無精子症の一つで、精巣の機能は正常であるが、精管の閉塞が原因で射出した精液中に精子がいない症状のことをいいます。
精巣上体から精子を回収することによって、良質かつ高密度で妊孕性の高い、精子を得ることができます。
この精子を用いた臨床成績は、射出精子と同等です。
この症状は、精巣の大きさや硬度は正常です。
しかし、精巣上体が腫大しているため、容易に触診で判断できます。
補助孵化療法
アシステッド・ハッチングと同義
乏精子症
造精機能障害の一つであり、精子の数が通常より少ない症状をいいます。
当院では総精子数が2000万に満たない場合、タイミング療法やAIHを行うことが難しいと考えています。
しかし、精子数が少ないことからといって妊娠が望めない訳ではありません。
精子に受精する能力があるため、体外受精(顕微授精)で妊娠を望める可能性があります。
勃起障害
性交時に勃起を持続できないことや挿入できる程度に勃起ができないことを言います。原因には、陰茎への血流の減少や神経損傷などの問題が考えられます。
ホルモン
ヒトが身体を動かしていくために、体内の情報を伝達してくれる物質をいいます。
また、生体内情報物質とも呼ばれています。
ホルモンの種類には、成長を促す成長ホルモンや血糖を下げるインスリン、副腎皮質ホルモン、性腺ホルモンなど様々なものがあります。
これらのホルモンが作用することによって、卵子や精子が作り出されます。
ホールディングピペット
ホールディングピペットとは、顕微授精を行う際、卵子が動かないように固定するためのガラス製のピペットのことです。
空気圧や油圧により空気、油を吸引、排出し、卵子の固定、取り外しを行います。
ホールディングピペットの先端はディッシュに対して平行になるように装着します。
また、ピペットの先端径は卵径よりも小さい方が操作しやすいです。
ま~も
マイクロマニピュレータ
マイクロマニピュレータとは、倒立顕微鏡にマニピュレータ装置(微細な動きをするアーム)を取り付け、ICSIなど卵子に微細な操作を施す機器をいいます。
マイクロインジェクター
マイクロインジェクターとは、卵細胞質内精子注入法(ICSI)を行う際に、インジェクションピペットを操作する精密機器をいいます。
主に、透明帯に穴を開けて卵細胞質内に精子を注入する時の陽圧と陰圧の調整をしています。
未成熟卵体外培養
未熟な卵子(GV卵やMI卵)を体外で成熟な卵子(MII卵)にする方法をいいます。
まだ成熟していない“未熟な卵子”を採卵し、未成熟卵培養を行います。
成熟後は、通常のIVFと変わらない方法で受精(授精)を促します。
未受精卵凍結
悪性腫瘍などの治療を目的とした外科的療法や化学療法などによって、その患者が妊娠や出産を経験する前に生殖機能が低下してしまい、妊娠や出産を望めないと判断される場合に行われます。
以上のことから患者本人の意思に基づき、未受精卵を凍結保存することをいいます。
未受精卵融解
悪性腫瘍などの治療が終わり、患者さまが妊娠・出産を望む場合に融解します。
融解後、体外受精技術を駆使し、受精を促します。
無精子症
男性不妊の中で、最も重症な症状のことをいいます。
この症状は、閉塞性無精子症と非閉塞性無精子症に二分されています。
頻度は、100人に1人といわれていて高頻度となっています。
や~よ
融解胚移植
体外受精でできた胚を凍結保存しておき、採卵した周期とは別の周期に融解して移植する方法をいいます。
採卵した周期は、子宮内が胚を受け入れられる環境を整えにくいため、凍結して子宮内の環境を整えてから行います。
融解移植時は、融解後数時間~数日培養し、最終的な状態を確認してから子宮内に移植します。
雄性前核
受精卵(前核期胚)の細胞質内に形成される、父親の遺伝情報を持った精子由来の核のことです。
細胞質内で雌性前核と融合し、父親と母親の遺伝情報を持った子供の核が形成されます。
余剰胚
移植に用いなかった余剰の胚のことです。
胚の尊厳という考えから余剰胚という用語は不適切とされ、受精着床学会倫理委員会は未移植胚という用語を採用しています。
ら~ろ
卵子活性化
通常、卵子内に精子が侵入することによって精子から出されるシグナルで卵子の染色体の減数分裂の再開を促します。
そして、受精過程の進行が始まることで卵子の活性化が起こります。
しかし、精子が卵子内に侵入しても、卵子の活性化が起こらないことがあります。
このような症例を救う方法として、卵子を人為的に活性化させる技術を卵子活性化といいます。
卵子活性化には、カルシウムイオノファーやストロンチウム、電気刺激法などがあります。
卵子の受精能の障害
卵子が作られる過程において、受精する能力を獲得できないまま成熟してしまったり、障害を受けることで起きてしまいます。
詳しい原因はわかっていませんが、加齢や遺伝が関係していることが考えられています。
しかし、受精能に障害が生じてもカルシウムイオノファーやストロンチウム、顕微授精などを行うことで受精することが可能です。
卵管造影検査
卵管が詰まっていないかなどを検査することをいいます。
方法としては、卵管内に油性または水性の造影剤を注入し、卵管の状態を見ます。また、この検査は治療も兼ねています。
造影剤が卵管を通過することによって、通りがよくなるためです。
卵管因子
卵管が通過障害や閉塞などの問題によって、卵巣から排卵された卵子のキャッチや移動、受精などがうまく行えない女性側の不妊の原因をいいます。
卵管は、約1cmほどの細い場所です。
卵管の癒着
主な原因は、性感染症による炎症から卵管の癒着が起こってしまいます。
その他にも、子宮内膜症や腹腔内の炎症が卵管に移行してしまうこともあります。
卵巣刺激
体外受精の際に、複数の卵子を得るために行う療法です。
現在の体外受精技術において、50%の妊娠率を得るためには最低でも1個の高品質の胚盤胞が必要といわれています。
その高品質な胚盤胞を得るためには、最低でも2~4個の受精卵(3~6個の成熟卵子)が必要であり、より多くの卵子を得るためにはこの卵巣刺激が不可欠です。
卵巣刺激には性腺刺激ホルモン(ゴナドトロピン)が用いられます。
卵管閉塞
卵管の疎通性が失われ、詰まってしまっている状態のことをいいます。
原因は、細菌などの炎症によって癒着が起こることがあげられます。
卵管が閉鎖されていることから、卵子が排卵されても精子と巡り合えないため、タイミング療法やAIHでは妊娠を望めません。
しかし、卵子に受精する能力があれば、体外受精(顕微授精)で妊娠を望める可能性があります。
卵巣過剰刺激症候群
Ovarian hyperstimulation syndrome:OHSSと同義
卵管采
卵管の先端部分のことをいいます。
卵巣から排卵された卵子を受け取り、卵管膨大部に移動させる役割を担っています。
癒着などで詰まっている場合、不妊の原因になります。
卵管通過障害
癒着や卵管留水症や留膿症などにより、卵管内に液が溜まってしまい、それによって卵管が狭くなり、卵子などの通過物が詰まってしまうこと。
妊娠の障害となる。
卵管膨大部
卵巣から排卵された卵子が卵管采によって卵管膨大部に運ばれてきます。
その後、精子と巡り合い受精する場所をいいます。
卵成熟促進因子
卵成熟促進因子(MPF:Maturation-promoting Factor)とは、哺乳類の性腺および生殖細胞から分離される生理活性物質のことです。
役割としては、卵子成熟以外に細胞の分裂周期をコントロールする物質としても機能します。
卵子の減数分裂の際、MPFの活性上昇が細胞に分裂期を誘導させます。
これをMPF活性といい、低下すると分裂期からの脱出が促されます。
ですので、MPFの有無により、卵子の成熟に必要な染色体の凝縮と脱凝縮および核膜の消失と重合が引き起こされています。
レーザー孵化促進法
アシステッド・ハッチング(AHA)の方法の一つです。
透明帯の開孔や菲薄をレーザーの照射により行い、透明帯に数マイクロ~数十マイクロメートルの穴を開けて胚の孵化を補助します。
非接触型レーザーのダイオードレーザー光が多く用いられています。
当院は、この方法でアシステッド・ハッチングを行っています。
わ
A~G
AMH
成長過程の卵胞である前胞状卵胞内の顆粒膜細胞で作られるホルモンの値をいいます。
卵巣に存在する前胞状卵胞が多い場合、比例してAMHを出す顆粒膜細胞も多くなり、AMHの値も高くなります。
卵巣内の発育可能な卵胞数は、年齢とともに減少するため、AMHの値も加齢とともに低くなる傾向があります。
AHA
Assisted Hatching:アシステッド・ハッチングと同義
AZF
AZF(無精子症因子:azoo-spermia factor)とは、精子のY染色体上にあり、精子形成に関わる遺伝子情報のことをいいます。
AZFは、AZFa、AZFb、AZFcと3種類あります。
これらが欠失している場合、無精子症になることがわかっています。
また、これらが欠損した精子を用いて得られた男児は、遺伝する可能性があります。
DAZ
DAZとは、AZFと同様に精子のY染色体上にあり、精子形成に関わる遺伝子情報のことをいいます。
欠失している場合、高度乏無精子症や無精子症になることがわかっています。
また、AZF同様に欠損した精子を用いて得られた男児は、遺伝する可能性があります。
ET
Embryo transfer:ET、胚移植と同義
E2
卵胞の発育状態を確認する為に有効な指標となるホルモンのことをいいます。
E2(エストラジオール)とは、エストロゲンに含まれる成分の一つでもあります。
卵巣から分泌され、エストロゲンの中で最も分泌されているホルモンです。
妊娠後も大量に分泌されます。
FSH
卵巣を刺激して卵胞を成熟させる働きを担うホルモンをいいます。
FSHは、月経開始ころから下垂体前葉から分泌されるとこによって、卵巣内の卵胞が成長していきます。
GnRHアンタゴニスト製剤
下垂体から分泌されるLHとFSHを抑制するホルモン剤をいいます。
急なLHサージで排卵してしまうのを防ぐため、このホルモン剤を使用することでLHサージを抑えます。
そのため、体外受精では採卵する卵子を全てコントロールするために使用されます。
GV卵
GV卵とは、減数分裂第1分裂の前期のままで分裂を停止した状態の未成熟な卵子(卵核胞期:ger-minal vesicle stage)をいいます。
GV卵は卵巣組織内の卵胞にあり、ここから排卵されると減数分裂を再開し、成熟した卵子となります。
GVBD
GVBD(Germinal Vesicle Breakdown卵核胞崩壊)とは、卵子の成熟過程の一つです。
減数分裂を開始する前の卵子に見られる核(卵核胞)が、排卵直前のLHサージ(黄体形成ホルモンの一時的な放出)により、崩壊・消失することです。
卵核胞が崩壊することは、GVBDの明瞭な指標となっています。
このGVBDにより減数分裂が再開し、卵子は次の成熟過程(第一減数分裂中期)へと進みます。
H~N
hCG
妊娠後に胎盤の絨毛組織から分泌されるホルモンです。
不妊治療においては、成熟した卵子を卵巣から排卵させる目的で使われます。
ICM
Inner cell mass;ICM
内細胞塊と同義
ICSI
Intracytoplasmic Sperm Injection:ICSI
顕微授精と同義
IVF
In Vitro Fertilization:IVF
体外受精と同義
M1卵
M1卵とは、GV卵の分裂が再開して、核小体や核膜が消失し、染色体が紡錘体の赤道面上に配列した状態(第一減数分裂中期:Metaphase I)をいいます。
M2卵
M1卵の染色体の半数と少量の細胞質が第一極体となり、囲卵腔に放出され2次卵母細胞となります。
この2次卵母細胞が、第二減数分裂を開始して前期を経ずに減数分裂を中期で停止した状態(第二減数分裂中期:Metaphase II)をいいます。
2次卵母細胞内には紡錘体が再度形成され、染色体は紡錘体の赤道面に配列されます。
これで卵母細胞は成熟を完了し、排卵されます。
成熟した卵子が排卵されるまでに36時間かかります。
LH
排卵後の黄体形成を促進する指令を出す物質をいいます。
下垂体から排卵直前になると急激に大量分泌され、この現象をLHサージといいます。
LHサージが起こると24~36時間後に排卵が起こります。
不妊治療では排卵時にLHの代用として、HCGやブセレキュアを使用します。
O~U
OAT症候群
精子の数が少ない(乏精子症)、精子の運動率が低い(精子無力症)、および正常形態の精子が少ない(奇形精子症)といった病状が一つでも当てはまる場合、OAT症候群(Oligoasthenoteratozoospermia syndrome)だと考えられます。
精液検査の結果は、上記した項目のうち、1つの項目のみが低いことは少なく、3項目が共通して低いことが多いです。
そのため、ほとんどのケースがOAT症候群といえます。
OAT症候群は、男性不妊症の9割を占め、これらは、精子をつくる機能に何らかの問題がり、健全な精子が造られにくい状態であると考えられています。
OHSS
卵胞が過剰に刺激されることによって、卵巣が膨れ上がり腹水や胸水などの症状が起こることをいいます。
クロミフェン療法で発症することはほぼありませんが、ゴナドトロピンでは発生しやすいです。
TE
Trophectoderm:TE
栄養外胚葉と同義
TESE
TESE(tesicular sperm extraction)とは、無精子症や精巣機能不全といった男性不妊の患者さまの精巣から精子を回収する手術のことをいいます。
TESE精子処理
まず、手術で局所麻酔を行い精巣の細胞の一部を切除し、その細胞に精子がいるか顕微鏡下で探索します。
生きている精子または精子細胞がみつかった場合、顕微授精に用いるために凍結保存します。
V~Z
veeck分類
veeck分類とは初期までの受精卵を、割球の均等性とフラグメンテーション(割球まわりのつぶつぶしたもの)の割合によって、形態的に評価することをいいます。
この評価分類は5段階評価が主流となっています。
評価基準
Grade.1
割球の形態が均等でフラグメンテーションを認めない胚
Grade.2
割球の形態は均等であるがわずかにフラグメンテーションを認める胚
Grade.3
割球の形態が不均等な胚
Grade.4
割球の形態が均等または不均等でかなりのフラグメンテーションを認める胚
Grade.5
割球をほとんど認めずフラグメンテーションが著しい胚
以上の分類から、割球の形態がより均等でフラグメンテーションが少ないものが良好な形態の胚といえます。
しかし、受精卵の遺伝子異常の有無は、形態的な評価だけではわかりません。
Vitrification法
ガラス化凍結法と同義
Y染色体
Y染色体とは、性染色体の1つで、正常なXY個体(男性)ではX染色体と一緒に存在し、正常なXX個体(女性)には存在しない性分化を決める上で重要な情報のことをいいます。
この情報によって、中性的な性から女性か男性へと分化・発育が行われていきます。